Патология «узкий таз» всегда считалась наиболее сложным разделом акушерства, так как требовалась точная оценка соразмерности с плодом, знание особенностей биомеханизма, выдержка при ведении родов в сочетании с умением своевременно уловить опасность для матери и плода.
Раньше специалисты говорили:
«Щипцы для узкого таза как кулак для глаза»; «Посмотри, как ведет роды при узком тазе, тогда скажешь хороший ли это акушер».
Однако время изменилось и если имеет место высокая степень диспропорции размеров таза матери и головки плода, акушеры предпочитают кесарево сечение. А если степень диспропорции невысокая?
В современном акушерстве практически не встречаются грубо деформированные тазы, а также высокие степени сужения (III—IV). Преобладают так называемые «стертые» формы узкого таза. Механизм родов при этих формах, как правило, не нарушается, но изменяется. Чаще всего головка плода вставляется в плоскость входа в малый таз в поперечном, а не в косом размере; в плоскости широкой части малого таза она долго стоит, не продвигаясь из-за уплощенного и длинного крестца. Роды принимают затяжной характер.
Проведенные исследования анатомических особенностей таза у современных женщин показали, что по основным размерам большого таза нельзя судить о величине внутренних размеров входа в малый таз, так как процент ошибок составляет свыше 70 % [Черепанов В. П., 1971; Пучко Т. К., 2002]. В акушерской практике в трудных диагностических случаях используют малодозную рентгенпельвиометрию и ультразвуковую цефалометрию, что позволяет избрать наиболее рациональный метод родоразрешения и полностью избежать перинатальных потерь при узком тазе.
Различают два понятия узкого таза: анатомически и функционально (клинически) узкий таз. Анатомически узкий таз должен быть диагностирован до родов, клинически узкий — только в процессе родов. Частота анатомически узкого таза составляет от 9,5 (1978) до 11 % (2003), в среднем—6,7 % [Пучко Т. А., 2002]. Частота функционально узкого таза — 9,8 % от общего числа родов [Ковалев В. В., 2003].

Анатомически узкий таз
Анатомически узкий таз — это таз с уменьшением одного или нескольких размеров на 1,5—2 см и более.
При анатомическом сужении таза могут быть уменьшены все размеры: прямые, поперечные, косые. А могут быть укорочены только некоторые размеры: прямые или поперечные или уменьшен только один размер. Чаще всего — это истинная конъюгата. Если она меньше 11 см, — таз является анатомически узким.
О размере истинной конъюгаты судят по величине диагональной и наружной конъюгат. Так, если диагональная конъюгата составляет 12 см и меньше, а наружная — 18 и меньше, таз также считается анатомически узким.
Нижней границей нормы считают следующие размеры таза:
- прямой размер входа — 11 см;
- прямой размер широкой части полости — 12,5 см;
- прямой размер выхода — 9,5 см, но в родах он увеличивается на 1,5 см за Счет отклонения копчика;
- поперечный размер выхода и широкой части —12,5 см;
- межостный — 10,5 см;
- битуберозный — 11,5 см.
В табл. 22.1 приведены ориентировочные данные о размерах узкого таза основных часто встречающихся форм, кроме поперечносуженного, при котором диаметры большого таза могут не отличаться от нормальных величин.
Таблица 22.1. Размеры узкого таза
| Форма таза | Размер, см | |||||
| D. spinarum | D. cristarum | D. trochanterica | С. externa | С. diagonalis | С. vera | |
| Нормальная | 25-26 | 28-29 | 30-31 | 20 | 12,5-13 | 11 |
| Общеравномерносуженная | 24 | 26 | 28 | 18 | 11 | 9 |
| Поперечносуженная | 24 | 25-26 | 28-29 | 20 | 12,5 | 11,5 |
| Простая плоская | 26 | 29 | 30 | 18 | 11 | 9 |
| Плоскорахитическая | 26 | 26 | 31 | 17 | 10 | 8 |
| Общесуженная плоская | 24 | 25 | 27 | 16 | 9 | 7 |
Часто встречающиеся формы анатомически узкого таза. В современном акушерстве чаще всего встречаются следующие формы анатомически узких тазов [Пучко Т. А., 2002].
- Тазы с уменьшением поперечных размеров — поперечносуженные. Их частота (по данным Научного центра акушерства, гинекологии и перинатологии РАМН) составляет 61,7 %. Раньше к поперечносуженным тазам относили тазы, у которых имелось сужение поперечных размеров полости (одного, двух, реже — трех) при нормальных значениях прямых размеров малого таза.
- Тазы, с уменьшением прямых размеров — плоские — 19,2 %. В эту группу входят тазы с уменьшением прямого размера широкой части полости, при этом другие поперечные размеры могут иметь нормальные значения.
- Тазы с уменьшением как прямых, так и поперечных размеров — общеравномерносуженные – 18,8 %.
- Прочие — кососуженные — 0,3 %. Необходимо указать, что анатомически узкий таз не всегда является препятствием для родов. При умеренном сужении таза исходы родов зависят от размеров плода, характера родовой деятельности, способности головки к конфигурации. Если родовая деятельность нормальная (координированная), плод некрупный, головка хорошо конфигурирует, роды протекают нормально.
Совершенно очевидно, что не каждый анатомически узкий таз будет клинически узким. В общей популяции частота анатомически узкого таза составляет 2,7—3 %, клинически узкого таза — 0,3 %. Среди всех анатомически узких тазов частота клинически узкого таза возрастает до 30 %.
Понятие «стертые» формы узкого таза. Понятие «стертые» формы узкого таза появилось в последние 2—3 десятилетия. Оно означает небольшое (до 10 мм) сужение одного-трех размеров малого таза, преимущественно в полости малого таза, которое может удлинить прохождение предлежащей части плода и привести к травматизму плода.
Факторы риска формирования анатомически узкого таза. На основании комплексной оценки анамнеза, антропометрических данных, измерения наружных размеров таза и акушерского исследования выявлены факторы риска формирования «стертых» форм анатомически узких тазов. К ним относятся:
- нарушение менструальной и репродуктивной функции, позднее становление менархе;
- нейроэндокринные нарушения;
- частые инфекционные заболевания и физические нагрузки в пубертатном возрасте;
- неполноценное питание, ранний тяжелый физический труд.
Неблагоприятные условия, вызывающие задержку физического развития организма женщины, особенно в препубертатном и пубертатном возрасте, способствуют нарушению формирования костного таза.
На развитие узкого таза оказывает влияние материальное благосостояние, культура народа, заболеваемость детей и подростков, развитие в стране спорта и физической культуры.
Причины развития анатомически узкого таза. Основными причинами возникновения анатомически узкого таза являются:
- общий и генитальный инфантилизм;
- костный туберкулез, рахит, детский церебральный паралич;
- переломы костей таза (образование экзостозов, деформация крестцово-подвздошных и крестцово-копчиковых суставов);
- деформация позвоночника (сколиоз, кифоз, спондилез, перелом копчика);
- вывих тазобедренных суставов.
В образовании поперечносуженного таза играют роль асинхронный рост костей таза в результате ускоренного физического развития (акселерация), нарушение регулирующего влияния нейроэндокринной системы у девушек с преобладанием андрогенных влияний в период 12—15 лет. Процессы акселерации характеризуются не только увеличением МРП и ускорением полового созревания, но и непропорциональным физическим развитием девушки, нарушением обменных процессов, при которых не увеличивается с возрастом емкость малого таза. Происходит уравнивание поперечных и продольных размеров малого таза, увеличение высоты таза (высота замкнутого кольца, которая измеряется от середины верхнего края лобкового симфиза до седалищного бугра с вычетом 1,5—2 см на мягкие ткани). В норме высота таза составляет 10-10,5 см.
Аномальные формы женского таза как следствие разнообразных нейроэндокринных нарушений в периоде детства и полового созревания характеризуются изменением формы входа в малый таз (не поперечно-овальная, а округлая или продольно-овальная). Могут иметь место уплощение передней или задней полуокружности входа в малый таз, уплощение вогнутой части крестца, увеличение его длины.
Классификация форм анатомически узкого таза. В классическом акушерстве выделяют следующие формы анатомически узкого таза.
- Общеравномерносуженный таз.
- Поперечносуженный таз.
- Таз с уменьшенным прямым размером широкой части малого таза.
- Плоский таз:
- простой плоский таз;
- плоскорахитический таз.
- Общесуженный плоский таз.
- Кососмещенный и кососуженный таз.
- Воронкообразный (мужской) таз.
- Кифотический таз.
- Остеомалятический таз.
- Таз, суженный экзостозами и костными опухолями.
- Ассимиляционный таз.
Часто встречаются только первые 6 форм. Следует подчеркнуть, что в настоящее время лишь 40 % среди всех узких тазов являются «классическими», т. е. описанными в учебниках и пособиях по акушерству.
22.1.1. Характеристика и биомеханизм родов при различных формах узкого таза
22.1.1.1. Общеравномерносуженный таз
При общеравномерносуженном тазе все размеры уменьшены на равную величину.
Частота общеравномерносуженного таза составляет 25—30 % от общего числа анатомически узких тазов. Такой таз наблюдается у женщин небольшого роста, правильного телосложения. Размеры его составляют: D. spinarum — 24 см, D. cristarum — 26 см, D. trochanterica — 28 см, С. externa — 18 см, С. vera — 10 см и менее.
Наблюдаются следующие разновидности общеравномерносуженного таза: инфантильный таз (у женщин с признаками инфантилизма и недоразвитием вторичных половых признаков), таз карлиц (крайняя степень сужения у женщин очень маленького роста — 120—145 см).
Характерный механизм вставления и продвижения головки плода при общеравномерносуженном тазе следующий.
Вначале головка плода долго стоит во входе в малый таз сагиттальным швом в одном из косых размеров в состоянии максимального сгибания. Ведущей точкой является задний (малый) родничок, который продвигается строго синклитически по проводной оси таза. Происходит долихоцефалическая конфигурация головки: задняя теменная кость надвигается на переднюю, обе они надвигаются на лобную и затылочную. Из-за того что лобковые кости при этой форме узкого таза соединяются друг с другом под острым углом, подзатылочная ямка не может подойти под нижний край лобкового симфиза и головка сильно отклоняется в сторону промежности; последняя резко натягивается, возникает угроза ее разрыва.
При значительной диспропорции таза и плода может произойти клиновидное косое вставление головки во входе в малый таз. Постепенно образуется большая родовая опухоль, доходящая нижним полюсом до выхода из малого таза. При потугах создается иллюзия соразмерности (вот-вот произойдет рождение головки плода), однако проходит время, нарушается крово- и лимфообращение, развивается отечность мягких тканей родовых путей, возникает угроза разрыва матки. У плода прогрессирует асфиксия.
Поперечносуженный таз
Для часто встречающегося поперечносуженного таза характерно уменьшение поперечных размеров на 0,5—1 см при нормальных или даже увеличенных прямых размеров малого таза. Плоскость входа в малый таз имеет не поперечно-овальную, а округлую или продольно-овальную форму. Крестец удлинен, уплощен, утолщен, из-за чего уменьшается емкость и увеличивается высота (длина) таза. Уменьшен поперечный размер пояснично-крестцового ромба. Частота поперечносуженного таза составляет 30—35 % от всех случаев анатомически узких тазов.
Особенности биомеханизма родов при поперечносуженном тазе заключаются в том, что головка плода устанавливается сагиттальным швом в косом либо в прямом размере и, не совершая внутреннего поворота, опускается на тазовое дно, при этом нередко образуется задний вид. При поперечносуженном тазе в 40 % случаев наблюдается клиническое несоответствие с головкой плода, вторичная слабость родовой деятельности, чрезмерное сжатие головки в переднезаднем направлении, гипоксически-травматическое повреждение ЦНС у новорожденного.
Вариантом поперечносуженного таза является таз с уменьшенным прямым размером широкой части полости малого таза (18—20 %). Для данной формы узкого таза характерно возникновение препятствия при продвижении головки через широкую часть полости малого таза. Этот вид таза относится к «стертым», плохо диагностируемым формам и является следствием нарушения развития костного скелета в возрасте девочки от 12 до 15 лет в результате гиперандрогенных влияний и сниженного содержания в организме эстрогенов.
Отсутствие естественной вогнутости крестца, его плоская форма, обусловливают уравнивание прямых размеров широкой и узкой плоскостей малого таза. В зависимости от степени уменьшения прямого размера широкой части полости малого таза возрастает частота осложнений: низкое поперечное стояние сагиттального шва, косое асинклитическое вставление, затруднение продвижения головки в широкой части полости малого таза, вторичная слабость родовой деятельности. Затрудненное продвижение головки при родостимуляции может привести к чрезмерному ее сдавливанию и повреждению головного мозга у плода (нарушение мозгового кровообращения, внутричерепные кровоизлияния, в последующем — детский церебральный паралич).
Особенностями биомеханизма родов является задержка головки плода в широкой части полости малого таза сагиттальным швом в поперечном или косом размере. В остальном — биомеханизм родов не нарушен.
Плоские тазы
Плоский таз. В нем укорочены прямые размеры при нормальной величине поперечных и косых размеров. Сужение бывает двояким, поэтому различают простой плоский и плоскорахитический таз.
Простой плоский таз характеризуется уменьшением всех прямых размеров. Весь крестец приближен к лобковому симфизу. Поперечные размеры таза нормальные или увеличены. Форма входа в малый таз поперечно-овальная. Характерным признаком простого плоского таза является уменьшение размеров диагональной и наружной конъюгаты. Поперечные и косые размеры нормальной величины. Деформации костей таза и скелета нет.
У женщин с простым плоским тазом телосложение обычное. Примерные размеры простого плоского таза: D. spinarum — 26 см, D. cristarum — 29 см, D. trochanterica — 30 см, С. externa — 18 см, С. diagonalis — 11 см, С. vera — 9 см.
Особенностью биомеханизма родов при плоском тазе является: длительное стояние головки сагиттальным швом в поперечном размере во входе в малый таз и некоторое разгибание головки, вследствие чего наиболее узкую часть входа головка проходит самым малым размером (малым поперечным, равным 8 см). Если таз сужен немного, головка постепенно преодолевает препятствие со стороны входа в таз и рождается по типу затылочного предлежания. При значительном сужении таза одного разгибания головки оказывается недостаточно. Происходит так называемое боковое склонение головки — асинклитическое вставление. Через суженный прямой размер входа головка проходит не сразу, а как бы по частям, сначала одна половина, затем другая. Приспособительным механизмом является переднетеменное асинклитическое вставление, когда во вход в малый таз вступает первой передняя теменная кость, сагиттальный шов при этом отклоняется к мысу. Необходимо подчеркнуть, что заднетеменное асинклитическое вставление всегда является патологией и свидетельствует о полной диспропорции головки плода и таза матери.
Для плоскорахитической формы таза характерны уменьшение прямого размера входа (истинной конъюгаты) и увеличение остальных прямых размеров малого таза. Это обусловлено смещением крестца вокруг горизонтальной оси таким образом, что основание его приближается к лобковому симфизу, а тело и верхушка вместе с копчиком отклонены кзади. Мыс крестца резко выступает вперед, в связи с чем вход в малый таз приобретает форму «карточного» сердца. Крестец расширен, укорочен и уплощен.
При наружном осмотре таза роженицы выявляется ряд характерных признаков: крылья подвздошных костей сильно развернуты, расстояние между верхними передними подвздошными остями (D. spinarum) почти полностью приближается к размеру между подвздошными гребнями (D. cristarum). Значительно уменьшена наружная конъюгата (до 17,5—18 см). Изменяется форма крестцово-поясничного ромба: укорачивается вертикальная диагональ на 2—3 см, уплощается верхний треугольник крестцово-поясничного ромба. При влагалищном исследовании иногда выявляется добавочный мыс, образовавшийся в результате окостенения хряща между позвонками SI и SII. Добавочный мыс может затруднять продвижение головки плода. Размеры выхода таза увеличены (за счет отклонения верхушки крестца кзади и большого расстояния между седалищными буграми).
Таким образом, для плоскорахитического таза характерны:
- уменьшение главного размера — истинной конъюгаты;
- деформация костей таза (крестца);
- изменения формы входа в таз;
- относительное увеличение выхода таза. Выявляются и другие признаки перенесенного рахита: «квадратная голова», S-образные ключицы, четкообразные утолщения на ребрах, искривление ног, позвоночника, грудины («куриная грудь») и др.
Следует отметить, что выраженные формы плоскорахитического таза в настоящее время встречаются редко. Основное препятствие в родах наблюдается при прохождении головки через плоскость входа в малый таз.
Биомеханизм родов: головка плода долго стоит над входом в малый таз стреловидным швом в поперечном размере, происходит некоторое разгибание головки и ее асинклитическое (переднетеменное) вставление. Когда головка пройдет суженную в прямом размере плоскость входа в малый таз, далее она продвигается стремительно, так как все остальные прямые размеры малого таза из-за отклонения крестца и копчика кзади увеличены. Быстрое продвижение головки через укороченный таз сопровождается высокой угрозой развития родовой травмы у плода, значительными разрывами родовых путей.
Общесуженный плоский таз
При общесуженном плоском тазе уменьшены все размеры, но в большей степени сужены прямые размеры (прямой размер входа в малый таз). Примерные размеры: D. spinarum — 23—24 см, D. cristarum — 24—25 см, D. trochanterica — 27— 28 см, С. externa — 15—16 см, С. diagonalis— 9 см, С. vera — 7 см.
Общесуженный плоский таз представляет значительные затруднения для родов.
Редко встречающиеся анатомически узкие тазы
Кососмещенный (асимметричный) таз. Возникает после перенесенного в детстве рахита, вывиха тазобедренного сустава или неправильно сросшегося бедра или костей голени. При указанных заболеваниях и последствиях травм больная наступает на здоровую ногу и туловище находит опору в здоровом тазобедренном суставе. Постепенно область таза, соответствующая здоровому тазобедренному (коленному) суставу, вдавливается внутрь; половина таза на стороне здоровой ноги становится уже. Причиной кососмещенного таза может быть сколиоз, при котором тяжесть туловища на конечности распределяется неравномерно, в результате чего вертлужная впадина на здоровой стороне вдавливается и таз деформируется.
Кососмещенный таз не всегда препятствует течению родов, так как сужение обычно бывает небольшим. Сужение одной стороны компенсируется тем, что другая является сравнительно просторной.
Длинный таз. Характеризуется увеличением высоты крестца вследствие его срастания с поясничным позвонком. При этом происходит уменьшение прямых размеров полости таза, что может служить препятствием для прохождения головки через родовой канал. Распознавание возможно при рентгенографии.
Воронкообразный таз. Встречается редко; возникновение его связывают с нарушением развития таза на почве эндокринных расстройств. Воронкообразный таз характеризуется сужением выхода таза. Степень сужения возрастает сверху вниз, вследствие чего полость таза приобретает вид воронки, суживающейся к выходу. Крестец удлинен, лобковая дуга узкая, поперечный размер выхода может быть сужен значительно. Роды могут закончиться самостоятельно, если плод некрупный и сужение выхода таза выражено нерезко.
Кифотический таз. Относится к типу воронкообразных. Кифоз позвоночника чаще всего возникает вследствие перенесенного в детстве туберкулезного спондилита, реже рахита. При возникновении горба в нижнем отделе позвоночника центр тяжести туловища смещается кпереди; верхняя часть крестца при этом смещается кзади, истинная конъюгата увеличивается, поперечный размер может оставаться нормальным, вход в таз приобретает продольноовальную форму. Поперечный размер выхода таза уменьшается вследствие сближения седалищных бугров; лобковый угол острый, полость таза воронкообразно суживается к выходу. Роды при кифозе нередко протекают нормально, если горб расположен в верхнем отделе позвоночника. Чем ниже расположен горб и чем больше выражена деформация таза, тем хуже прогноз родов.
Таз, суженный экзостозами и костными опухолями. Экзостозы и костные опухоли в области таза наблюдаются редко. Экзостозы могут располагаться в области лобкового симфиза, крестцового мыса и в других местах. Опухоли, исходящие из костей и хрящей (остеосаркомы), могут занимать значительную часть полости таза. При значительных экзостозах, препятствующих продвижению предлежащей части плода, показано кесарево сечение. При наличии опухолей также показано оперативное родоразрешение и последующее специальное лечение.
Степени сужения анатомически узкого таза
Если форма анатомически узкого таза определяет механизм вставления и предлежания, а также продвижения плода, то степень сужения влияет на прогноз родов.
Выделяют три степени сужения малого таза.
При I степени истинная конъюгата ниже 11 см, но не ниже 10 см (10,9—10 см). Роды доношенным плодом возможны при условии средних и небольших размеров плода (3500 г и менее), при наличии координированной родовой деятельности и полного соответствия механизма родов данной форме аномального таза.
II степень характеризуется размерами истинной конъюгаты ниже 10 см (9,9—8 см). Роды доношенным плодом сопровождаются большим риском акушерского травматизма для матери и плода. Поэтому при данной степени сужения таза следует расширять показания к кесареву сечению.
Но более целесообразно относить к I степени узкого таза сужение любого размера малого таза до 10 см, и ко II степени сужения — уменьшение любого размера более чем на 10 см. В полости малого таза только прямой размер выхода составляет 9 см, но при прохождении головки он увеличивается на 1,5 см за счет отклонения крестца.
I степень сужения таза встречается в 83 % от всех анатомически узких тазов, II степень — в 17 %. III степень в настоящее время не встречается.
Диагностика анатомически узкого таза
Своевременное распознавание узкого таза позволяет предупредить осложнения, которые могут возникнуть в родах.
Клинико-акушерские методы исследования
Для диагностики узкого таза особую роль играют данные анамнеза: выясняют указание на перенесенный в детстве рахит, костный туберкулез, травмы таза, остеомиелит, заболевания тазобедренного сустава. Существенное значение имеет выяснение перенесенных в детстве длительных инфекционных заболеваний, которые способствуют задержке развития организма девочки, возникновению инфантилизма и узкого таза. У них нередко отмечаются позднее становление менархе, нарушения менструальной функции.
Большое значение представляют сведения о течении предшествующих родов (длительные роды, стимуляция родовой деятельности, рождение больного травмированного ребенка, оперативное родоразрешение). Следует выяснить массу тела новорожденных при предыдущих родах, определить предполагаемую массу плода при данной беременности. В диагностике узкого таза важное место отводится объективным методам исследования, одним из которых является общий осмотр.
Осмотр позволяет оценить общее физическое развитие, пропорциональность телосложения, рост и массу тела беременной, изменения со стороны скелета, признаки общего или генитального инфантилизма.
В практическом акушерстве с целью диагностики узкого таза обязательно используют наружное тазоизмерение. Во всех руководствах по акушерству приводятся следующие наружные размеры нормального женского таза: расстояние между верхними передними подвздошными остями (D. spinaram) — 25—26 см; расстояние между отдаленными точками подвздошных гребней (D. cristarum) — 28—29 см; расстояние между большими вертелами бедренных костей (D. trochanterica) — 31—32 см; наружная конъюгата (С. externa) — 20—21 см.
Большинство исследователей ориентируются на наружные размеры таза, а также на их соотношения. Например, пропорциональное уменьшение всех размеров указывает на общеравномерносуженный таз, уменьшение разницы между D. cristarum и D. spinarum более чем на 3 см встречается при плоскорахитическом тазе. При подозрении на анатомически узкий таз определяют размеры выхода таза; при подозрении на асимметрию — косые и боковые размеры таза.
Однако установлено, что между основными размерами большого таза и размерами малого таза не существует или существует низкая корреляционная зависимость (коэффициент корреляции 0,3—0,4), поэтому данные наружного тазоизмерения не позволяют судить о размерах и форме малого таза, а могут служить лишь ориентиром для подозрения на имеющиеся изменения малого таза и основанием для применения более информативного метода исследования.
Определенное значение имеет форма живота. У первородящих при анатомически узком тазе она может быть остроконечной, у повторнородящих — отвислая. Следует обратить внимание на симптом выпячивания головки над лобковым симфизом или ее высокое стояние при доношенной беременности.
Толщину костей таза можно определить по окружности лучезапястного сустава, в норме он равен 15 см.
Важное место в оценке узкого таза имеет измерение пояснично-крестцового ромба. У хорошо сложенных женщин с нормальными размерами таза пояснично-крестцовый ромб имеет форму почти правильного квадрата, поставленного на один из углов, диагонали которого почти равны 10,5—11 см.
При общеравномерносуженном тазе эти размеры будут пропорционально уменьшены. При поперечносуженном тазе наблюдается уменьшение поперечной диагонали и удлинение вертикальной. Ромб приобретает вертикально вытянутую форму.
При плоском и особенно плоскорахитическом тазе отмечается укорочение вертикальной диагонали за счет снижения расположения верхнего угла ромба, иногда до уровня поперечной диагонали. Несимметричная форма ромба свидетельствует о наличии кососмещенного таза. Вертикальная диагональ пояснично-крестцового ромба по размерам равна величине истинной конъюгаты.
При осмотре женщин в вертикальном положении следует обратить внимание на форму живота. При выраженном сужении таза головка плода в конце беременности не может прижаться ко входу в малый таз. Происходит перерастяжение передней брюшной стенки, и живот приобретает у первородящих остроконечную, а у многорожавших отвислую форму.
Наружные измерения большого таза хотя и не отражают полностью особенности строения малого таза, однако позволяют косвенно получить ориентировочные сведения о его форме и размерах (особенно по размерам наружной конъюгаты), поэтому определение их является обязательным у всех беременных.
Наряду с определением традиционных размеров таза производят измерение боковых конъюгат — расстояние между верхними передними и верхними задними подвздошными остями с каждой стороны (в норме они равны 14—15 см). Уменьшение их до 13 см свидетельствует о сужении таза.
Косые размеры:
- расстояние от верхней передней подвздошной ости одной стороны до верхней задней подвздошной ости другой стороны (в норме равно 22,5 см);
- расстояние от середины лобкового симфиза до верхних задних подвздошных остей;
- расстояние от надкрестцовой ямки до верхних передних подвздошных остей справа и слева.
Разница правого и левого размеров свидетельствует об асимметрии таза. Важное значение в оценке таза и прогноза родов играет также определение размеров выхода из малого таза: прямого и поперечного. О размерах таза можно судить также по величине окружности таза. Измеряется она на уровне верхнего угла крестцово-поясничного ромба, подвздошных гребней и верхнего края лобкового симфиза. В норме окружность таза равна 85 см. Если ее величина приближается к 75 см, это свидетельствует о значительном сужении таза.
Для правильного суждения о размерах истинной конъюгаты по данным диагональной конъюгаты следует обязательно учитывать высоту лобкового симфиза (в норме 4—5 см). Емкость малого таза в значительной степени зависит от толщины костей таза. О толщине костей роженицы (костей таза) судят по величине окружности лучезапястного сустава, измеренной выше шиловидного отростка (в норме 14,5—15 см). При увеличении окружности лучезапястного сустава свыше 16 см следует предполагать большую толщину костей таза и, следовательно, уменьшение емкости малого таза.
Для выявления аномальных форм анатомически узких тазов необходимо во всех клинических наблюдениях проводить измерение высоты таза, переднезаднего и лобково-крестцового размеров.
Переднезадний размер — расстояние от середины верхнего края лобкового симфиза до остистого отростка позвонка S,v (в норме 20—19,5 см).
Лобково-крестцовый размер определяется от середины симфиза до места сочленения позвонков SII и SIII что соответствует точке, расположенной на 1 см ниже места пересечения вертикальной и горизонтальной диагоналей (в норме 22 см). Если лобково-крестцовый размер уменьшен до 20—19 см, то имеет место уменьшение прямого размера широкой части полости малого таза.
Одним из основных методов оценки формы и размеров таза является влагалищное исследование. При влагалищном исследовании акушер устанавливает емкость малого таза, состояние внутренней поверхности костей таза, величину диагональной конъюгаты, достижимость терминальных линий, наличие и выраженность крестцовой впадины, расстояние между седалищными остями и в совокупности с другими данными оценивает таз в целом.
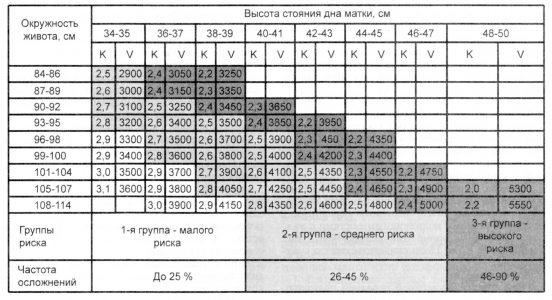
В прогнозировании риска в родах по данным антропометрии большое значение имеет ВСДМ, которая главным образом зависит от размера окружности головки плода. По мере увеличения головки и размеров плода увеличивается и ВСДМ. Частное от деления показателей (в сантиметрах) окружности живота на высоту дна матки отражает «индекс акушерской емкости таза». Частота осложненных родов возрастает соответственно уменьшению этого индекса. При индексе К 2,9 и более частота осложнений составляет 25 %, при снижении этого показателя до 2,8— 2,5 частота осложнений возрастает до 45 %. К группе высокого риска относятся женщины, имеющие индекс 2,4. Частота осложнений при этом достигает 90 %. Особенно неблагоприятно снижение индекса акушерской емкости таза у женщин с ожирением и переношенной беременностью. Прогностическая таблица представлена на рис. 22.1.
При антропометрическом обследовании следует учитывать факторы, указывающие на высокую возможность анатомических изменений малого таза:
- рост 160 см и менее;
- размер обуви менее 23 (36);
- длина кисти менее 16 см;
- длина I и II пальцев руки менее 6 и 8 см соответственно;
- уменьшение наружных размеров таза и пояснично-крестцового ромба;
- данные влагалищного исследования (размеры диагональной конъюгаты менее 13 см, величины лобкового угла, сближение лобковых костей).
В настоящее время для диагностики узкого таза используют рентгенопельвиметрию и магнитно-резонансную пельвиметрию.
Рентгенологические методы исследования
Показания к рентгенопельвиметрии следующие.
- Высокий риск перинатальной патологии:
- осложненное течение и неблагоприятный исход предыдущих родов (слабость родовой деятельности, оперативное родоразрешение через естественные родовые пути, мертворождение, ранняя неонатальная смертность доношенных детей в результате родовой травмы, нарушение неврологического статуса у ребенка при последующем наблюдении);
- эндокринная патология (гиперандрогения, гиперпролактинемия, аденома гипофиза и т. д.);
- бесплодие и невынашивание беременности в анамнезе,
- сопутствующие экстрагенитальные заболевания.
- Возраст старше 30 лет у первородящих.
- Подозрение на анатомические изменения таза — сужение наружных размеров таза, наличие в анамнезе травматических повреждений, перенесенные рахит и полиомиелит, врожденный вывих тазобедренных суставов, рост менее 160 см.
- Подозрение на диспропорцию между тазом матери и головкой плода: крупный плод, невставление головки плода в начале родов у первородящих, длительное ее стояние в одной плоскости таза и высокое расположение во втором периоде родов при хорошей родовой деятельности, неблагоприятные вставления головки, а также диагностированный в родах клинически узкий таз (после родов).
Рентгенопельвиметрию проводят с помощью малодозной цифровой рентгенографической установки (МЦРУ) сканирующего типа «Сибирь-Н».
Съемку производят в двух проекциях: переднезадней и левой боковой в вертикальном положении пациентки (стоя).
На прямом снимке измеряют поперечные размеры входа, широкой части полости, а также межостный и битуберозный диаметры малого таза. Производят измерение лобно-затылочного размера головки плода. Наибольший поперечный размер входа — расстояние между наиболее удаленными точками пограничных линий подвздошных костей. Поперечный размер широкой части полости измеряют как расстояние между центрами внутренних поверхностей вертлужных впадин. Межостный размер (поперечный размер узкой части полости малого таза) — расстояние между вершинами седалищных остей. Битуберозный размер (поперечный размер выхода малого таза) измеряют между шероховатостями седалищных бугров.
На боковом снимке измеряют прямые размеры входа, широкой и узкой частей полости малого таза, большой поперечный размер головки плода. Прямой размер входа измеряют от мыса до внутренней поверхности лобкового симфиза (на 1 см ниже верхнего края). Прямой размер широкой части полости малого таза составляет расстояние между сочленением позвонков SII и SIII и серединой внутренней поверхности лобкового симфиза, прямой размер узкой части полости малого таза — расстояние от вершины крестца до нижнего края лобкового симфиза.
Помимо диаметров таза, на боковом снимке измеряют ряд величин, необходимых для пересчета увеличенных размеров таза в истинные по методу Бали и Голдена. Расстояние от крестца до внутреннего края лобкового симфиза определяют по проекции пограничной линии. На полученной линии на расстоянии 1/3 от крестца лежит наибольший поперечный диаметр входа, расстояние от наибольшего поперечного диаметра входа до плоскости снимка вычисляют автоматически.
Производят измерение длины таза (расстояние от основания седалищного бугра до верхнего края лобковой дуги), позадилобкового угла Плоскости входа и широкой части полости малого таза, угла лобковой дуги.
Стандартное программное обеспечение МЦРУ «Сибирь» дополнено пакетом программ, разработанных в Научном центре акушерства, гинекологии и перинатологии РАМН и в Институте ядерной физики СО РАН. В данный пакет входит программа расчета коэффициентов соотношений плоскостей малого таза к площади сечения сегмента вставления головки плода. Использование этой программы дает возможность прогнозировать исход родов для плода и новорожденного. Указанные коэффициенты вычисляются как отношение площадей сечений соответствующих плоскостей малого таза к площади сечения сегмента вставления головки плода.
Плоскость входа математически представлена как плоскость, образованная полуэллипсом.
Плоскость широкой части полости описывается как полуэллипс, образованный задней поверхностью крестца на уровне, проходящем между позвонками SII и SIII, а также внутренней поверхностью седалищных костей и треугольником, образованным костями лобковой дуги с вершиной, находящейся в середине задней поверхности лобкового симфиза и основанием, проходящим через наиболее выступающие точки внутренних поверхностей вертлужных впадин.
Плоскость узкой части полости моделируется как два треугольника, имеющих одну общую сторону, проходящую через основание остистых отростков. Вершиной переднего треугольника является нижний край внутренней поверхности лобкового симфиза, вершиной заднего треугольника — крестцово-копчиковый сустав. Боковые стенки переднего треугольника образованы внутренними поверхностями седалищных костей, боковые стенки заднего треугольника составляют внутренние поверхности седалищных костей и связочно-мышечный аппарат таза.
Плоскость выхода условно образована двумя треугольниками с общим основанием, соединяющим нижневнутреннюю поверхность седалищных бугров. Вершиной переднего треугольника является нижневнутренний край лобкового симфиза, боковые стенки — внутренние поверхности восходящей части седалищных ветвей. Вершина заднего треугольника — крестцово-копчиковый сустав (условно), боковые стенки образованы мягкими тканями и могут деформироваться.
Головка моделируется в соответствии с размерами, полученными в результате рентгенопельвиметрии и при ультразвуковой цефалометрии. Форма головки принимается за овоидную, а сечение вставления головки описывается как эллипс. Положение, при котором сохраняется угол, образованный между лобно-затылочным размером и поперечным размером входа в малый таз (горизонтальная плоскость) условно принимается как текущий угол «сгибания» головки.
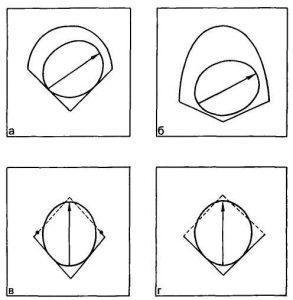
При переходе из плоскости широкой части в узкую часть полости, подражая естественному механизму родов, моделируется внутренний поворот головки плода поворотом лобно-затылочного размера до угла, составляющего 90° с горизонтальной плоскостью. В случаях, когда контуры головки не вписываются в контуры плоскостей малого таза, производятся действия, приводящие к уменьшению размеров проекции головки плода на плоскость, т. е. к уменьшению сегмента вставления: моделируются «сгибание» и «конфигурация» головки. «Сгибание» моделируется увеличением угла между лобно-затылочным размером плода и поперечным размером входа в малый таз (горизонтальной плоскостью). «Конфигурация» моделируется уменьшением размеров головки плода (лобно-затылочного и бипариетального) на 2—4—6—8—10 мм. При необходимости такие действия можно произвести во всех плоскостях малого таза (рис. 22.2—22.5).
Таким образом, рассмотренная модель дает возможность изучать пространственные взаимоотношения между малым тазом и головкой плода, включая отдельные элементы механизма родов (вставление, сгибание, внутренний поворот и конфигурацию головки) при прохождении через плоскости таза у конкретной беременной и роженицы.
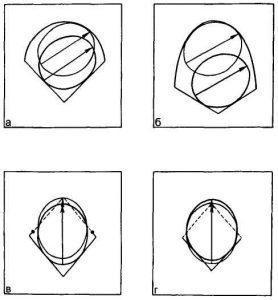
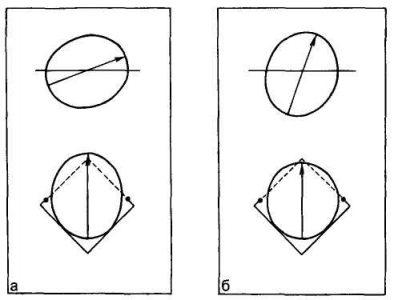
Для изучения возможности прогнозирования исхода родов также вычисляют коэффициенты соответствия размеров родовых путей и головки плода. Коэффициенты вычисляются как отношение площади сечения плоскости таза к площади сегмента вставления головки, при этом подразумевается отсутствие сгибания последней, когда площадь сегмента вставления максимальна. При отсутствии сгибания головки продольный размер сегмента вставления равен лобно-затылочному, а поперечный — бипариетальному размерам головки плода. Коэффициенты вычисляются во всех плоскостях малого таза: входа (К1), широкой части (К2), узкой части (К3) и выхода (К4). Протокол исследования включает в себя информацию о размерах таза, результаты моделирования биомеханизма родов по всем плоскостям с учетом дополнительных методов моделирования (запас по сдвигу, значения сгибания и конфигурации головки), значения прогностических коэффициентов по плоскостям (с указанием нормальных значений), расчетные значения поверхностной дозы облучения пациента.
Магнитно-резонансная томография
МРТ проводят на томографе «Magnetom Harmony» с напряженностью поля 1 Тл фирмы «Simens» (Германия).
Показаниями для МРТ являются: подозрение на наличие узкого таза, крупного плода, а также на поражение головного мозга плода — выявленная при данной беременности активная вирусная инфекция, плацентарная недостаточность, внутриутробная гипоксия плода и т. д.
МРТ начинают с получения обзорных изображений в трех взаимно перпендикулярных проекциях. Измерение диаметров малого таза проводят между ориентирами, принятыми по методу Бали и Голдена.
Варианты магнитно-резонансных томограмм следующие.
Центральные сагиттальные томограммы малого таза, на которых определяются прямые диаметры входа, широкой и узкой частей полости, выхода, а также кривизна крестца. Томограммы ориентируются по обзорным изображениям так, чтобы срезы проходили через срединную линию крестца и лобковый симфиз.
- Аксиальные томограммы малого таза, на которых измеряют поперечные диаметры. Томограммы ориентируют по сагиттальным срезам параллельно пограничной линии так, чтобы на
одной из них вход малого таза выглядел как костное «кольцо». Для этого необходимо, чтобы один из срезов проходил через середину позвонка S, и точку, расположенную примерно на 1 см ниже верхнего внутреннего края лобкового симфиза. Число срезов выбирается таким, чтобы полученная серия изображений охватывала весь малый таз от мыса крестца до копчика. На томограммах измеряют поперечные диаметры таза: наибольшего входа, широкой части полости, межостный, битуберозный.
С широким внедрением современных методов исследования (рентгенопельвиметрия и МРТ) удалось выявить дальнейшие тенденции в отношении анатомически узких тазов:
- стабильно высокой сохраняется частота поперечносуженного таза (с 1978 по 2002 г. она возросла с 20,9 до 66,7 %);
- снижается количество общеравномерносуженных (11,9 %) и плоскорахитических (1,1 %) тазов;
- удельный вес простых плоских тазов несколько увеличился.
Обращает на себя внимание прогрессивное возрастание неклассифицируемых «стертых» узких тазов, доля которых за последние 10 лет составляет 60 %.
Осложнения беременности при анатомически узком тазе
Средняя продолжительность беременности при анатомически узком тазе составляет 39 нед. При этом без осложнений беременность протекает у 13—15 % женщин, что объясняется, по-видимому, высокой частотой гормональных нарушений и экстрагенитальных заболеваний. Наиболее частыми осложнениями являются (плацентарная недостаточность и гестозы (25,7 %).
Особый интерес вызывает частота симфизопатии и сакроилеопатии у этих женщин (6—8 %).
Однако этот вопрос до настоящего времени изучен недостаточно.
Осложнениями узких тазов, особенно «стертых» форм, являются:
- асинклитическое вставление головки плода;
- высокое прямое стояние головки плода;
- низкое поперечное стояние головки плода.
Асинклитическое вставление головки плода
Синклитическое (осевое) вставление головки — это такое вставление, при котором сагиттальный шов располагается на одинаковом расстоянии от лобкового симфиза и крестцового мыса, т. е. по оси таза. В случае асинклитического (внеосевого) вставления сагиттальный шов отклоняется ближе к мысу или к лобковому симфизу. Если сагиттальный шов оказывается ближе к мысу, то вставляется передняя теменная кость — образуется передний, или негелевский, асинклитизм (переднетеменное вставление головки). Когда же сагиттальный шов располагается ближе к лобковому симфизу, то вставляется задняя теменная кость и образуется задний, или литцмановский, асинклитизм (заднетеменное вставление головки). Переднетеменной асинклитизм бывает при узких, главным образом плоских тазах. Если он умеренный, то, будучи приспособительным, благоприятствует прохождению головки через суженный вход плоского таза; сильные же степени асинклитического вставления головки являются патологическими, они затрудняют или нарушают роды.
Заднетеменной асинклитизм всегда относится к патологическому вставлению, а не приспособительному.
Возникновению асинклитизма способствуют узкий таз, дряблая брюшная стенка (отвислый живот), выпадение ручки рядом с головкой и другие отклонения в биомеханизме родов.
Диагноз асинклитического вставления устанавливают при влагалищном исследовании. При этом руководствуются тем, что сагиттальный шов отклонен от оси таза в сторону лобкового симфиза или крестца и устойчиво сохраняет такое положение.
Передний асинклитизм (переднетеменное вставление) характерен для биомеханизма родов при простом плоском, иногда и при плоскорахитическом тазе. При плоском тазе головка, встречая препятствие со стороны мыса, задерживается на нем задней теменной костью, поэтому первой вставляется передняя теменная кость. В случае бокового сгибания головки к заднему плечу сагиттальный шов отклоняется к мысу.
Вставление головки передней теменной костью в поперечном размере плоскости входа в таз в состоянии легкого разгибания и длительное стояние головки во входе являются характерными особенностями биомеханизма родов для плоского и плоскорахитического тазов. Прогноз родов при переднем асинклитизме благоприятен при нерезко выраженном несоответствии между тазом роженицы и головкой плода. Тем не менее даже при этом головка подвергается сильной конфигурации, приобретая косую форму с вдавлениями в костях черепа. Под влиянием сильной родовой деятельности предлежащая теменная кость все глубже внедряется в таз и только после этого опускается другая теменная кость, задержавшаяся у мыса.
Задний асинклитизм образуется чаще при общесуженном плоском и плоскорахитическом тазах. Первой вставляется задняя теменная кость в поперечном размере при боковом сгибании головки плода к переднему плечу; сагиттальный шов отклоняется к лобковому симфизу. Головка вставляется в состоянии легкого разгибания. При резкой степени заднего асинклитизма у мыса удается определить ухо плода.
Задний асинклитизм является тяжелым осложнением родового акта. В таких случаях необходимо произвести кесарево сечение.
Высокое прямое стояние головки
Почти всегда головка устанавливается во входе в таз сагиттальным швом в поперечном или косом размере. И лишь в редких случаях она вступает в таз таким образом, что сагиттальный шов совпадает с прямым размером входа таза — истинной конъюгатой. Такое отклонение от нормального механизма родов называется высоким прямым стоянием головки. При этом затылок может быть обращен к лобковому симфизу или крестцу. Если затылок обращен кпереди, образуется передний вид высокого прямого стояния головки, если же затылок повернут кзади, образуется задний вид высокого прямого стояния головки.
Возникновению высокого прямого стояния головки в значительной мере способствуют узкий таз, изменение формы головки (большой поперечный размер больше малого косого), понижение тонуса матки и брюшной стенки и т. д.
Высокое прямое стояние сагиттального шва может быть приспособительным механизмом при поперечносуженном тазе, если у него увеличен прямой размер входа в малый таз. Во всех остальных случаях оно свидетельствует о нарушении биомеханизма родов, требующего кесарева сечения. Особенно неблагоприятным является прогноз при заднем виде высокого прямого стояния головки. В подавляющем большинстве случаев при этом осложнении следует прибегать к кесареву сечению или плодоразрушающей операции (краниотомия) на мертвом плоде.
При переднем виде высокого прямого стояния головки прогноз значительно лучше, чем при заднем, так как головка максимально сгибается и проходит в таком виде через все плоскости таза. Дойдя до дна таза, головка упирается подзатылочной областью в лобковый симфиз и разгибается (прорезывается).
Задний вид высокого прямого стояния головки создает резкую конфигурацию и вызывает сгибание головки. Если размер ее невелик, таз нормальный и родовая деятельность энергичная, головка в таком состоянии опускается в таз. В полости таза может произойти поворот головки на 180°, и она прорезывается в переднем виде. Если же поворот не совершится, головка прорезывается в заднем виде.
При заднем виде высокого прямого стояния головки самостоятельные роды бывают редко. В большинстве случаев приходится прибегать к оперативному родоразрешению (кесарево сечение, наложение щипцов, краниотомия).
Низкое поперечное стояние головки
Низким поперечным стоянием головки называется такое отклонение биомеханизма родов от нормы, при котором внутренний поворот головки не совершается и ее сагиттальный шов оказывается в поперечном размере выхода малого таза.
Низкое поперечное стояние головки чаще всего возникает при суженном тазе, особенно при простом плоском. Определенное значение при этом имеет расслабление мышц тазового дна.
Низкое поперечное стояние головки, являясь аномалией механизма родов, нарушает процесс изгнания плода, так как головка, остановившись сагиттальным швом в поперечном размере выхода таза, прорезаться не может. Прорезывание головки может произойти только после ее поворота, когда сагиттальный шов перейдет из поперечного в прямой размер выхода таза. Однако такой поворот возможен только при сильной и продолжительной родовой деятельности, а также при условии, что таз не имеет значительного сужения. Если поворот не произойдет, возникают осложнения, являющиеся серьезной угрозой матери и плоду (сдавление и омертвение мягких тканей родовых путей и мочевого пузыря, восходящая инфекция, разрыв матки, асфиксия плода). Роды необходимо закончить наложением акушерских щипцов. Если плод умер, производят краниотомию.
Ведение родов при анатомически узком тазе
Ведение родов при узком тазе представляет собой ответственную и сложную задачу. Это связано с тем, что при анатомически узком тазе роды могут быть:
- нормальными;
- затрудненными, но заканчивающимися благополучно при оказании правильной помощи;
- очень тяжелыми, с осложнениями, опасными для роженицы и плода. В таких случаях обычно возникает необходимость оперативного родоразрешения.
При значительном сужении таза, а также дополнительных осложнениях (переношенная беременность, аномалии положения плода и др.) вопрос об оперативном родоразрешении возникает до начала родовой деятельности. Поэтому тактика ведения родов определяется индивидуально, с учетом всех данных тщательного объективного обследования и прогноза для роженицы и плода.
Тактика ведения родов при узком тазе обсуждается акушерами с давних времен, и принципы терапии узкого таза менялись в соответствии с развитием медицинской науки. В настоящее время в большинстве акушерских учреждений при ведении родов у женщин с узким тазом придерживаются следующих правил.
- Необходима точная диагностика анатомически узкого таза и наблюдение в процессе родов за соответствием биомеханизма данной форме узкого таза.
- В женской консультации при наблюдении беременной с узким тазом следует проводить профилактику крупного плода, переношенной беременности, плацентарной недостаточности.
- При сужении таза II степени родоразрешение производят путем кесарева сечения.
Показаниями к плановому кесареву сечению при анатомически узком тазе I степени являются:
- тазовое предлежание;
- крупный плод;
- переношенная беременность;
- сумма показаний (отягощенный акушерско-гинекологический анамнез, поздний возраст первородящей, отсутствие готовности шейки матки к родам);
- рубец на матке;
- хроническая гипоксия плода.
При I степени анатомического сужения таза роды ведут выжидательно, тщательно наблюдая за их динамикой, состоянием роженицы и плода. Хирургическое вмешательство применяют при возникновении осложнений, угрожающих роженице и плоду. Исход родов зависит не только от размеров таза, но также от интенсивности схваток и потуг, величины плода, способности головки к конфигурации и др. Во время родов решается вопрос, будет ли данный анатомически узкий таз в функциональном отношении узким или нормальным. При II степени сужения таз обычно бывает клинически узким, если плод доношен и размеры его обычные.
Показания к экстренному кесареву сечению возникают при появлении признаков несоответствия между размерами таза и головки и наличии сопутствующих осложнений (слабость родовой деятельности).
Для предупреждения раннего излития вод роженице не рекомендуют вставать, лежать на том боку, к которому обращены спинка и затылок плода. Подобное положение способствует опусканию затылка и сохранению околоплодных вод. После излития вод влагалищное исследование производят повторно, чтобы выяснить, не произошло ли выпадение пуповины или ручки плода.
Следует внимательно следить за характером выделений из половых путей (слизистые, кровянистые), состоянием наружных половых органов (отечность), состоянием мочевыводящих путей. При задержке мочеиспускания следует произвести катетеризацию, но этот симптом может свидетельствовать о выраженной диспропорции размеров таза и головки плода.
Наблюдают за продвижением предлежащей части: находится ли она над входом в таз или постепенно опускается в полость таза. При этом удается получить представление о соответствии или несоответствии между размерами таза и головки. О соответствии таза и головки, кроме обычных методов исследования предлежащей части, позволяют судить признаки Цангемейстера, Вастена и др.
Цангемейстер предложил определять наличие и степень возвышения передней поверхности головки над лобковым симфизом путем измерения. Измерение производят тазомером в положении роженицы на боку. Вначале измеряют наружную конъюгату; затем переднюю пуговку тазомера перемещают с лобкового симфиза на выдающийся пункт передней поверхности головки (задняя пуговка остается на месте). При соответствии размеров головки и таза наружная конъюгата на 3— 4 см длиннее, чем размер от головки до надкрестцовой ямки. Если последний размер больше наружной конъюгаты, значит размер головки не соответствует размеру таза. Одинаковая величина обоих размеров свидетельствует о наличии нерезкого несоответствия; прогноз родов сомнительный.
Признак Вастена определяется после отхождения вод и фиксации головки во входе в таз. Ладонь исследующего располагается на поверхности лобкового симфиза и скользит кверху, на область предлежащей головки. Если передняя поверхность головки находится выше плоскости симфиза, значит имеется несоответствие между тазом и головкой (признак Вастена положительный) и роды самостоятельно закончиться не могут. При явном несоответствии размеров таза и головки показано оперативное родоразрешение путем кесарева сечения (при мертвом плоде — краниотомия или другие плодоразрушающие операции).
При незначительном несоответствии передняя поверхность головки находится на одном уровне с лобковым симфизом (признак Вастена вровень). В таких случаях исход родов может быть двояким: если родовая деятельность энергичная и головка хорошо конфигурируется, роды заканчиваются самопроизвольно; при слабой родовой деятельности, крупной головке, аномалиях положения и вставления роды самопроизвольно закончиться не могут. При полном соответствии между тазом и головкой передняя поверхность головки находится ниже плоскости лобкового симфиза (признак Вастена отрицательный); роды обычно заканчиваются самопроизвольно.
Если возникает вторичная слабость родовых сил, признаки асфиксии плода или другие осложнения, роды заканчиваются кесаревым сечением.
При нормальной родовой деятельности, правильном механизме родов и отсутствии каких-либо осложнений роды представляют самопроизвольному течению.
При несоответствии размеров таза и головки опасными признаками являются длительное стояние головки в одной плоскости, отечность шейки матки и наружных половых органов, задержка мочи и появление в ней примеси крови, растяжение нижнего сегмента матки, учащение пульса. При наличии этих признаков следует немедленно закончить роды путем кесарева сечения. В случае отсутствия условий для родоразрешения через естественные родовые пути при мертвом плоде показаны плодоразрушающие операции.
У женщин с анатомически узким тазом при ведении родов необходимо особенно внимательно следить за сердцебиением плода, поэтому роды ведут под кардиомониторным контролем.
У родившегося плода отмечаются значительная конфигурация головки, большая родовая опухоль; иногда бывают кефалогематомы, кровоизлияния в мозг, переломы ключицы и других костей, повреждения нервов и других тканей.
Асфиксия, родовые травмы и осложнения, угрожающие здоровью роженицы, возникают в случае отсутствия полного соответствия между головкой и тазом. При анатомически узком, но функционально полноценном тазе роды протекают обычно и исход их для роженицы и плода благоприятен.
Ведение родов при анатомически узком тазе требует большой выдержки и высокой квалификации врача; огромное значение имеют уход, чуткое отношение к роженице, благоприятное воздействие на ее психику. Необходимо вовремя выявить осложнения родов и своевременно принять меры к их устранению.
В настоящее время чаще, чем в прежние годы, производят кесарево сечение, чтобы предотвратить неблагоприятные последствия для матери и ребенка тех осложнений, которые нередко сопутствуют родам при узком тазе.
В родах при наличии «стертых» форм анатомически узкого таза могут возникнуть затруднения при внутреннем повороте головки в полости малого таза. К этому времени головка плода находится большим сегментом во входе в малый таз, нижний полюс — на межостной линии. Возникает довольно сложная акушерская ситуация: родовая деятельность к этому времени продолжается не менее 10—12 ч, нередко роженица устала, родовая деятельность ослабевает, возникает вторичная слабость.
Головка плода как бы останавливается в дальнейшем продвижении и долго стоит в плоскости широкой части полости малого таза сагиттальным швом в одном из косых размеров. Положение усложняется, если возникает острая гипоксия плода. Ни в коем случае нельзя применять прием Кристеллера. В этих случаях целесообразно внутривенно ввести препарат спазмолитического действия (раствор но-шпы 4 мл с 40 мл 40 % раствора глюкозы), 150 мг кокарбоксилазы, 1—2 мл АТФ, и, главное, раствор актовегина 200 мг. Через 40—50 мин, если головка не совершила внутренний поворот, необходимо начать родостимуляцию простином Е2.
Дистоция плечиков. Одним из серьезных осложнений второго периода родов при наличии узкого таза является дистоция плечиков, когда после рождения головки происходит задержка переднего плечика плода за лобковым симфизом или вколачивание (вклинивание) его в таз, а заднее плечико в это время или плотно сжато в крестцовой впадине, или же находится над мысом, в результате чего продвижение плода по родовым путям матери прекращается. Если в ближайшее время не произвести родоразрешение, то плод умрет от асфиксии. Данное осложнение родов чревато серьезными травмами плода, при этом повреждаются доношенные крупные дети на последнем этапе родов.
Факторами, предрасполагающими к возникновению затруднения рождения плечевого пояса плода, являются:
- крупный плод;
- узкий таз;
- слабость родовой деятельности;
- поздний возраст матери (35 лет и старше);
- ожирение, сахарный диабет.
Рентгенопельвиметрия и УЗИ являются необходимыми для оценки соразмерности плода и таза матери.
Дистоция плечиков по своему механизму является формой узкого таза.
Все ручные манипуляции расположены последовательно по мере увеличения сложности исполнения. Вначале применяют менее сложные и менее травматичные для плода, при их неэффективности — переходят к более сложным.
- Роды ведут два врача акушера-гинеколога, владеющие приемами оказания помощи при дистоции плечиков, анестезиолог и неонатолог-реаниматолог.
- Необходимо обязательное рассечение промежности под адекватным обезболиванием (предпочтительно — срединно-латеральная эпизиотомия).
- Головку плода захватывают двумя руками в щечно-височных областях, осторожно подтягивают головку книзу до тех пор, пока под лобковый симфиз не подойдет переднее плечико на границе верхней и средней трети. В это время ассистент осуществляет умеренное давление рукой над лобком. Затем головку приподнимают кпереди и освобождают заднее плечико.
- Максимально сгибают бедра роженицы в тазобедренных и коленных суставах и отводят их в сторону живота.
- Одноименной рукой акушер захватывает, сгибает и выводит заднюю ручку плода, затем выводит переднее плечико.
- Акушер рукой, введенной во влагалище, смещает переднее плечико в сторону грудки и кзади. Ассистент в это время проводит умеренное давление на дно матки и в надлобковой области кзади и латерально в сторону живота матери.
- Акушер рукой, введенной под заднее плечо плода, поворотом на 180° переводит его в переднее положение и извлекает.
Моделирование родов с использованием данных о размерах малого таза, полученных при рентгенопельвиметрии, и головки плода (по данным ультразвуковой цефалометрии) и прогнозирование исхода родов на основании вычисления коэффициентов плоскостей малого таза позволяет заранее определить возникновение клинически узкого таза или затруднений, увеличивающих риск травматизации плода в родах, и учитывать это при выборе тактики ведения. Однако окончательное заключение о функциональной полноценности таза можно сделать лишь в процессе родов с учетом характера вставления головки и родовой деятельности.
22.2. Функционально (клинически) узкий таз
Функционально (клинически) узкий таз — это та или иная степень несоответствия таза матери и размеров плода.
Функционально узкий таз является довольно распространенным осложнением в родах. Его частота составляет 9,8 % от общего числа родов. В структуре причин функционально узкого таза ведущая роль принадлежит плодовым факторам.
По данным В. В. Коновалова (2003), среди причин функционально узкого таза составляют:
- крупный плод — 48 %;
- сочетанные факторы — 25 %;
- аномалии вставления головки — 11 %;
- перенашивание беременности — 0,5 %.
Материнские факторы, по данным автора, составляют лишь 15,4 %.
Если анатомически узкий таз далеко не всегда приводит к несоразмерности таза роженицы и головки плода, то понятие «функционально узкий таз» всегда отражает ту или иную степень диспропорции плода и таза матери.
Диагноз функционально узкого таза устанавливают только в родах по совокупности признаков, позволяющих выявить степень диспропорции таза и головки.
Основные причины клинически узкого таза:
- анатомическое сужение или аномальные «стертые» формы костного кольца малого таза;
- крупные размеры плода;
- асинклитические вставления (заднетеменное, высокое прямое стояние сагиттального шва), разгибательные предлежания головки (лобное, задний вид лицевого предлежания);
- отсутствие достаточной конфигурации головки при переношенной беременности в сочетании с крупными размерами плода;
- сочетанные факторы — плод, соответствующий по размерам верхней границе нормы (масса тела 3700—3999 г), и таз, соответствующий нижней границе нормы (истинная конъюгата 11,0-11,5 см);
- задний вид затылочного предлежания в сочетании с размерами плода и/или анатомически узким тазом;
- отсутствие конфигурации головки плода в сочетании с размерами плода, превышающими норму, или с анатомически узким тазом;
- редкие причины (гидроцефалия плода, объемные образования органов малого таза).
Основные признаки клинически узкого таза:
- нарушение механизма родов (биомеханизм не соответствует данной форме аномального таза);
- затруднение или прекращение самопроизвольного мочеиспускания;
- нарушение сократительной деятельности матки (слабость или дискоординация родовой деятельности);
- несвоевременное излитие околоплодных вод;
- длительное стояние головки в плоскостях малого таза;
- нарушение синхронности процессов открытия шейки матки и одновременного продвижения плода. Происходит сначала полное раскрытие маточного зева, а головка остается прижатой ко входу в малый таз;
- выраженная конфигурация головки, образование родовой опухоли, кефалогематома;
- отсутствие или резкое замедление продвижения головки плода при полном раскрытии шейки матки;
- затяжное течение родов;
- отсутствие прижатия головки ко входу в малый таз с началом родовой деятельности;
- положительный (или вровень) симптом Вастена;
- родовая травма новорожденного, подтвержденная данными нейросонографии, КТ.
Выделяют три степени клинически узкого таза, указывающие на выраженность диспропорции (Р. Калганова).
I степень несоответствия называется относительной. Основными признаками являются:
- затруднения мочеиспускания;
- длительное стояние головки во входе или в плоскостях полости малого таза;
- несвоевременное излитие околоплодных вод;
- нарушение процессов синхронизации раскрытия шейки матки и одновременного продвижения головки плода;
- выраженная конфигурация головки и образование родовой опухоли;
- увеличение длительности течения родов (более 12—14 ч у первородящих).
Однако механизм родов точно соответствует форме анатомически узкого таза, родовая деятельность не нарушена.
При II степени клинически узкого таза (значительное несоответствие) признаки узкого таза резко выражены. Кроме перечисленных симптомов, имеет место аномальная сократительная деятельность матки (чаще слабость родовой деятельности). У плода в результате резкого сдавления головки возникают нарушение мозгового кровообращения, кровоизлияние в мозг, кефалогематома и другие виды церебральных нарушений.
Симптом Вастена вровень. Роды протекают длительно, у роженицы развиваются синдром утомления, слабость родовой деятельности, при которой необходима родостимуляция или применение вакуум-экстракции плода, акушерских щипцов.
Роды через естественные родовые пути при клинически узком тазе II степени представляют высокую опасность для жизни и здоровья матери и ребенка. Необходимо своевременно изменить тактику ведения родов в пользу кесарева сечения до появления признаков асфиксии плода.
При длительном ведении родов через естественные родовые пути могут образоваться мочеполовые свищи (через 2—3 нед после родов).
III степень несоответствия (абсолютное несоответствие) является абсолютным показанием к родоразрешению путем кесарева сечения или плодоразрушающей операции (на мертвом плоде). Механизм родов нарушается и не соответствует данной аномальной форме таза. Так, при общесуженном тазе происходит разгибание головки; при плоском тазе имеет место заднетеменное асинклитическое вставление; при поперечносуженном тазе головка устанавливается сагиттальным швом в поперечном размере.
С началом родовой деятельности головка плода долго не прижимается ко входу в малый таз. Симптом Вастена положительный. За 6—8 ч до развития симптомов угрозы разрыва матки прекращается самостоятельное мочеиспускание. На головке, прижатой ко входу в малый таз, образуется значительная родовая опухоль. Головка не продвигается в полость малого таза даже при полном открытии шейки матки. Дальнейшее консервативное ведение родов неминуемо приводит к угрозе и разрыву матки, смерти плода.
Ведение родов при клинически узком тазе требует прежде всего четких данных об анатомических размерах таза и предполагаемой массе плода, знания особенностей биомеханизма родов в зависимости от формы узкого таза, умения выявить степень несоответствия клинически узкого таза, предвидеть и предупредить осложнения, характерные для этой патологии. Врач, ведущий роды при узком тазе, должен своевременно отказаться от консервативной тактики в пользу кесарева сечения. При этом следует оперировать не по показаниям «угрозы разрыва матки», что свидетельствует о запоздалой диагностике, а по показаниям «клинически узкого таза».
Степень клинического несоответствия между тазом роженицы и головкой плода необходимо выявлять в основном в первом периоде родов, не дожидаясь полного раскрытия маточного зева. Функциональной оценке таза должна предшествовать оценка акушерской ситуации.
Если у женщин с узким тазом имеют место отягощенный акушерский анамнез (бесплодие, рождение травмированного больного ребенка, мертворождение), тазовое предлежание плода, рубец на матке, крупный плод, гипоксия плода, то методом родоразрешения следует избрать кесарево сечение в плановом порядке.
Следует учитывать поздний возраст первородящей, наличие экстрагенитальной патологии и гестоза, при которых противопоказано длительное течение родов.
Для функциональной оценки таза в первом периоде родов необходимо учитывать симптомы, указывающие на значительное и абсолютное клиническое несоответствие. Принципиальным положением является недлительная консервативная тактика ведения родов, так как вопрос о степени диспропорции необходимо решить в период раскрытия шейки матки и в первые 6—8 ч безводного промежутка.
С 38 нед беременности в условиях стационара при недостаточной «зрелости» шейки матки целесообразно использовать такой высокоэффективный препарат, как вагинальный гель препидил, содержащий 0,5 мг динопростона. Препедил вводят интрацервикально, но не выше внутреннего зева, так как попадание геля между стенкой матки и водной оболочкой может вызвать гипердинамический характер схваток. «Созревание» шейки достигается в течение 8—12 ч. При недостаточной эффективности гель можно ввести повторно.
Динамика сократительной деятельности матки при функционально узком тазе характеризуется первоначально повышенной интенсивностью в активную фазу родов и вторичной слабостью, которая развивается к концу первого периода родов. Чаще всего — это открытие маточного зева 7—8 см и расположение головки большим сегментом во входе в малый таз. Развитие вторичной слабости при функционально узком тазе является неблагоприятным признаком в плане прогноза для плода, так как очень часто вслед за этим возникает острая гипоксия плода.
При ведении родов, с одной стороны, нужно дольше сохранять целостность плодного пузыря, с другой — точно ориентироваться в биомеханизме родов. При выявлении нарушения биомеханизма родов, характерного для данной аномальной формы таза, необходимо пересмотреть план ведения родов в пользу кесарева сечения. Так, если при общеравномерносуженном тазе (при открытии 4—5 см) определяется некоторое разгибание головки, задний вид, асинклитическое вставление, необходимо своевременно, не дожидаясь большего открытия маточного зева, отказаться от консервативного ведения родов.
Для вызывания родов при анатомически узком тазе (при уверенности в отсутствии диспропорции таза и головки) применяют простин Е2 в виде вагинального геля или вагинальных таблеток. Если родовая деятельность не установилась, через 6—8 ч можно повторно ввести один из указанных препаратов.
При необходимости усиления родовой деятельности осторожно (!) применяют простин Е2 (динопростон), используя градуированную капельницу или линеомат (инфузионный насос), позволяющий в 1 мл ввести 1 мг динопростона. В асептических условиях 0,75 мл динопростона из ампулы, содержащей 1 мг/мл, разводят в 500 мл изотонического раствора хлорида натрия или 5 % раствора глюкозы. Конечная концентрация простина Е2 составляет 1,5 мгк/мл. Раствор вводят со скоростью 20 капель/мин в течение 30 мин, затем скорость регулируют таким образом, чтобы за 10 мин проходило 3—5 схваток. Стимуляция не должна продолжаться более 1,5—2 ч.
С целью профилактики гипоксических повреждений ЦНС плода в процессе родов, осложнившихся относительным несоответствием, когда роды можно вести через естественные родовые пути, целесообразно внутривенно ввести актовегин 200 мг в 200 мл изотонического раствора хлорида натрия.
Во втором периоде родов необходимо следить за своевременным началом потуг, которые должны начинаться только при опускании головки плода на тазовое дно. Нельзя допускать длительных (более 8) потуг из-за опасности нарушения состояния плода.
Нельзя при узком тазе накладывать акушерские щипцы (тяжелый акушерский травматизм).
При консервативном ведении родов у рожениц с относительным клиническим несоответствием (I степень клинического несоответствия) следует проводить регуляцию сократительной деятельности матки с помощью капельного введения спазмолитиков.
Не рекомендуется родостимуляция с помощью препаратов окситоцического действия, а также применение промедола, морфия, которые могут замаскировать клиническую картину схваток при тяжелых диспропорциях плода и таза матери. При необходимости обезболивания схваток применяют легко управляемые ингаляционные анестетики (закисно-кислородная анестезия).
Роды ведут под кардиомониторным контролем, с катетером в вене, тщательно оценивают состояние плода. Во втором периоде родов необходимо рассечение промежности.
При появлении синдрома утомления, слабости или дискоординации родовой деятельности, гипоксии плода роды следует закончить путем кесарева сечения.
Особого внимания заслуживает ведение последового и раннего послеродового периода, когда может начаться гипотоническое кровотечение. Для профилактики этого опасного осложнения применяют матилэргометрин (I мл с 20 мл 40 % раствора глюкозы) или сочетание метилэргометрина с окситоцином (по 0,5 мл или 1,0 мл в равной пропорции) — внутривенно сразу после рождения плода.
Ведение родов при узком тазе требует высокопрофессионального и квалифицированного подхода к прогнозу для матери и плода. У роженицы могут быть тяжелые повреждения родовых путей, кровотечения. У плода — родовая травма.
Неблагоприятны сочетания: гипоксии плода, плацентарной недостаточности, тазового предлежания, перенашивания беременности с анатомически узким тазом и даже небольшой диспропорцией таза роженицы с головкой плода (относительное несоответствие).
У всех детей, рожденных в условиях узкого таза, необходимо производить нейросонографию для выявления интранатальных повреждений мозга. Кровоизлияния в мозг могут иметь различную локализацию и распространенность. Субдуральные, субарахноидальные, внутрижелудочковые кровоизлияния могут вызвать дислокацию мозгового ствола с нарушением жизненно важных функций. У новорожденного нарастают признаки возбуждения или угнетения ЦНС.
Кровоизлияния небольших размеров (по типу плоских на полушариях большого мозга) могут протекать с маловыраженной клинической симптоматикой, но в дальнейшем привести к рубцово-спаечным процессам в оболочках мозга. После периода мнимого благополучия появляются многочисленные отклонения в нервно-психическом и физическом развитии ребенка вплоть до формирования гиперкинезии, эпилепсии, гидроцефалии или минимальной дисфункции мозга.
В профилактике акушерского травматизма, перинатальной и материнской патологии большое значение имеет правильная оценка степени клинически узкого таза, выбор оптимальной тактики родоразрешения, в том числе разумное расширение показаний к кесареву сечению.
